L’utilisation de bandelettes de test glycémique dans certains régimes publics d’assurance-médicaments, 2008

ISBN : 978-0-660-20703-2
No cat. : H82-13/2013F-PDF
Avril 2013
Résumé
La présente étude porte sur l'utilisation de bandelettes de test glycémique dans certains régimes publics d'assurance-médicaments en 2008 dans le but de fournir (i) un aperçu de leur coût et de leur utilisation, (ii) une comparaison des prix internationaux et (iii) une analyse de groupes expérimentaux qui évalue la mesure dans laquelle l'utilisation réelle en 2008 se compare aux recommandations canadiennes reconnues.
Les données de 2008 sont utilisées comme référence pour l'utilisation de bandelettes de test, et les résultats de cette étude pourront servir de point de référence afin d'évaluer des changements possibles dans l'utilisation par suite des recommandations canadiennes actuelles et futures. On se sert, dans l'analyse, des données provenant de régimes publics d'assurance-médicaments de la Saskatchewan, du Manitoba et de la Nouvelle-Écosse.
Aperçu du coût et de l'utilisation
Un aperçu du coût et de l'utilisation de bandelettes de test dans les trois provinces pour l'année 2008 donne les résultats suivants :
- Les coûts totaux des ordonnances pour les bandelettes de test glycémique et les médicaments (y compris les parties payées par le régime et par les patients) se sont élevés à 29,4 millions de dollars (6,4 % du coût total des ordonnances) en Saskatchewan, 36,5 millions de dollars (6,3 %), au Manitoba et 16,0 millions de dollars (8,3 %), en Nouvelle-Écosse.
- Les bandelettes de test à elles seules représentaient entre 38 % et 45 % des coûts totaux des ordonnances de bandelettes de test glycémique et de médicaments; les coûts des bandelettes de test se chiffraient à 13,1 millions de dollars en Saskatchewan, 13,7 millions de dollars au Manitoba et 6,9 millions de dollars en Nouvelle-Écosse.
- Les montants versés par les programmes de médicaments provinciaux pour les bandelettes de test (à l'exclusion de la partie payée par les patients) se sont élevés à 8,3 millions de dollars en Saskatchewan, 7,6 millions de dollars au Manitoba et 5,9 millions de dollars en Nouvelle-Écosse.
- Les quantités de bandelettes de tests délivrées étaient de 15,4 millions en Saskatchewan, 16,3 millions au Manitoba et 8,4 millions en Nouvelle-Écosse.
- Le coût moyen pondéré par bandelette de test dans les trois provinces était de 0,78 $, y compris la marge bénéficiaire des pharmacies, et de 0,84 $, y compris les honoraires du pharmacien.
Comparaison des prix internationaux
La comparaison des prix internationaux des bandelettes de test glycémique donne à penser que des prix plus élevés ont été remboursés en Saskatchewan, au Manitoba et en Nouvelle-Écosse que dans les marchés étrangers sélectionnés. Le coût moyen le plus bas par bandelette, la marge bénéficiaire des pharmacies non comprise, dans les trois provinces canadiennes en 2008 était de 0,7273 $. Ce prix est presque deux fois plus élevé que le prix moyen des bandelettes de test (0,3934 $ en dollars canadiens) figurant sur la liste des prix du United States Federal Supply Schedule de 2010, et nettement plus élevé que le prix moyen figurant sur les listes nationales de 2008 des médicaments remboursés du Royaume-Uni et de la France (0,5611 $ et 0,4850 $, respectivement, en dollars canadiens). Les sources des prix internationaux ont été sélectionnées en fonction de la disponibilité des données.
Analyse de groupes expérimentaux
Pour chacun des trois régimes publics d'assurance-médicaments, une cohorte de patients qui utilisaient de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique en 2008 a été sélectionnée pour l'analyse. Les cohortes représentaient plus des deux tiers des patients diabétiques. Trois groupes expérimentaux ont été identifiés dans ces cohortes en fonction de leur utilisation d'insuline, d'antihyperglycémiants oraux et (ou) de bandelettes de test : les utilisateurs d'insuline uniquement, les utilisateurs d'insuline et d'antihyperglycémiants oraux et les non-utilisateurs d'insuline (antihyperglycémiants oraux et (ou) bandelettes de test).
L'analyse de groupes expérimentaux des patients couverts par les régimes publics d'assurance-médicaments en Saskatchewan, au Manitoba et en Nouvelle-Écosse en 2008 nous amène à formuler les observations suivantes :
- Les non-utilisateurs d'insuline constituent le plus grand groupe, représentant près des trois quarts des patients diabétiques. Les patients restants sont répartis presque équitablement entre les deux groupes d'utilisateurs d'insuline (avec ou sans antihyperglycémiants oraux).
- Bien que les utilisateurs d'insuline (avec ou sans antihyperglycémiants oraux) représentent environ un quart de la cohorte, ils représentent environ la moitié de l'utilisation de bandelettes de test et des frais d'ordonnance connexes.
- Bien que la grande majorité des utilisateurs d'insuline ait utilisé des bandelettes de test glycémique, on constate qu'un grand nombre ne les a pas utilisées (jusqu'à 14 %). Comme on pouvait s'y attendre, les non-utilisateurs d'insuline sont moins susceptibles d'utiliser des bandelettes de test.
- Selon la province, la quantité hebdomadaire moyenne de bandelettes de test utilisée était de 16,1 à 19,9 chez les utilisateurs d'insuline uniquement, de 11,9 à 13,5 chez les utilisateurs d'insuline et d'antihyperglycémiants oraux et d'environ 7 chez les non-utilisateurs d'insuline.
Utilisation par rapport aux recommandations
d'utilisation de bandelettes de test a été analysée à l'aide des données de 2008 provenant des régimes publics d'assurance-médicaments de la Saskatchewan, du Manitoba et de la Nouvelle-Écosse. La fréquence d'utilisation a ensuite été comparée aux lignes directrices de 2008 de l'Association canadienne du diabète (ACD 2008)1, aux recommandations de 2009 de l'Agence canadienne des médicaments et des technologies de la santé (ACMTS 2009)2 et aux commentaires de 2011 de l'ACD figurant dans le document d'information à l'intention des fournisseurs de soins de santé (ACD 2011)3. Les résultats de cette étude pourront servir de référence pour les recommandations actuelles et futures, y compris les prochaines lignes directrices de 2013 de l'ACD4.
Les lignes directrices de 2008 de l'ACD sont fondées sur des données cliniques et recommandent l'utilisation minimale de bandelettes de test. Les recommandations de 2009 de l'ACMTS, s'appuyant à la fois sur des données cliniques et sur le rapport coût-efficacité, misent sur l'utilisation optimale des bandelettes de test et suggèrent une utilisation maximale. Les commentaires de 2011 de l'ACD abordent la question du rapport coût-efficacité soulevée par l'ACMTS et formulent des suggestions de remboursement minimum versé par le gouvernement. L'ACD et l'ACMTS examinent toutes les deux les exceptions, reconnaissent les circonstances particulières et soulignent que la fréquence d'utilisation de bandelettes de test doit être personnalisée.
Les recommandations ou les suggestions relatives à l'utilisation sont faites à l'échelle de la population, sont regroupées selon le type de traitement entrepris et établissent une distinction entre les diabètes de type 1 et de type 2 et le diabète gestationnel. Bien que le type de traitement puisse être déterminé dans les données provenant des régimes publics d'assurance-médicaments, les données relatives au diagnostic ne sont pas disponibles et, par conséquent, l'analyse n'est pas en mesure de faire la distinction entre les trois types de diabète.
En règle générale, les résultats étaient cohérents dans les trois provinces. Les variations qui existent peuvent s'expliquer, entre autres, par les différences dans le profil démographique de la population des bénéficiaires, la structure des régimes d'assurance-médicaments, les pratiques de prescription des médecins et la prévalence des types de diabète dans chaque province.
Voici un résumé des conclusions se rapportant à la cohorte de patients.
Groupe 1 – Utilisateurs d'insuline uniquement, présumé être composé principalement de patients atteints de diabète de type 1.
- ACD 2008 recommande que « la glycémie soit mesurée au moins trois fois par jour ».
- En 2008, jusqu'à 36 % des utilisateurs d'insuline uniquement se conformaient à cette recommandation.
- ACMTS 2009 [Traduction] « recommande que la fréquence optimale quotidienne de l'autosurveillance glycémique (ASG) soit personnalisée » et déclare que « l'ASG est une composante essentielle de la gestion du diabète ».
- En 2008, jusqu'à 91 % des utilisateurs d'insuline uniquement se conformaient à cette recommandation.
- ACD 2011 ne propose aucune autre recommandation.
Groupe 2 – Utilisateurs d'insuline et d'antihyperglycémiants oraux, présumé être composé principalement de patients adultes atteints de diabète de type 2.
- ACD 2008 recommande que « la glycémie soit mesurée au moins trois fois par jour. […]. Chez les personnes atteintes de diabète de type 2 qui s'injectent de l'insuline une fois par jour en plus de prendre des antihyperglycémiants oraux, on recommande au moins une mesure par jour, mais pas toujours au même moment. »
En 2008,
- Jusqu'à 19 % des patients qui prennent de l'insuline et des antihyperglycémiants oraux ont utilisé une quantité moyenne de bandelettes de test conformément à la recommandation minimale de trois bandelettes par jour.
- La majorité (de 56 % à 71 %) des utilisateurs d'insuline et d'antihyperglycémiants oraux ont utilisé en moyenne au moins une bandelette de test par jour, bien qu'on ne sache pas si ces patients prenaient de l'insuline une fois par jour.
- Pour les patients adultes atteints de diabète de type 2, ACMTS 2009 [Traduction] « […] recommande que la fréquence optimale quotidienne de l'ASG soit personnalisée » et « […] suggère que la vérification glycémique à 14 reprises par semaine au maximum devrait être suffisante pour la plupart de ces patients ».
- La majorité des utilisateurs d'insuline et d'antihyperglycémiants oraux (de 56 % à 61 %) ont utilisé des bandelettes de test conformément à cette suggestion.
- En 2011, l'ACD déclare qu'elle [Traduction] « est généralement d'accord [avec l'ACMTS […]]; cependant, nous recommandons que la fréquence de l'ASG soit personnalisée pour toutes les personnes […] », et ajoute que « […] nous jugeons qu'il est beaucoup plus pratique et raisonnable de ne pas limiter la fréquence de l'ASG chez les adultes atteints de diabète de type 2 qui prennent de l'insuline ».
Groupe 3 – Non-utilisateurs d'insuline, présumé être composé principalement de patients adultes atteints de diabète de type 2.
- ACD 2008 recommande que « […] la fréquence des mesures de la glycémie soit déterminée en fonction du contrôle de la glycémie et du type de traitement […] ».
- Pour la plupart des patients adultes atteints de diabète de type 2 dans ce groupe expérimental, l'ACMTS indique que [Traduction] « […] l'utilisation systématique […] n'est pas recommandée […] ».
- Les patients qui n'ont pas utilisé les bandelettes de test représentaient 32 %, 43 % et 26 % des non-utilisateurs d'insuline en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, en 2008. En outre, les utilisateurs occasionnels de bandelettes de test peuvent ne pas les avoir utilisées de façon systématique, quoiqu'on n'ait pu tirer de conclusions précises.
- Pour les patients adultes atteints de diabète de type 2, ACD 2011 [Traduction] « […] suggère un remboursement minimum versé par le gouvernement de 15 bandelettes de test par mois [pour ceux n'ayant pas recours à la pharmacothérapie ou à la pharmacothérapie à plus faible risque d'hypoglycémie], et de 30 bandelettes de test par mois [pour ceux ayant recours à la pharmacothérapie à risque plus élevé d'hypoglycémie] ».
- En 2008, la majorité des non-utilisateurs d'insuline (de 59 % à 81 %) ont utilisé des bandelettes de test conformément à cette suggestion d'un remboursement minimum versé par le gouvernement.
Limites
Cette étude présente des limites importantes, qui sont examinées en détail dans le présent rapport.
Plus important encore, l'analyse a été menée auprès d'une cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test, et les résultats peuvent être différents dans la population globale des bénéficiaires.
En outre, les données analysées provenant des régimes publics d'assurance-médicaments ne représentent qu'une des composantes du marché pharmaceutique. Par conséquent, il faut éviter d'extrapoler ces résultats à d'autres populations, car les résultats peuvent être différents pour les bandelettes de test remboursées par d'autres régimes publics ou privés, ou payées directement par les patients.
L'analyse traite de la question des recommandations et des suggestions générales et ne tient pas compte des traitements personnalisés. Les résultats s'appuient sur des données administratives et ne doivent pas être interprétés comme une utilisation inappropriée, insuffisante ou excessive des bandelettes de test glycémique pour les patients qui se trouvent hors des seuils recommandés ou proposés. Cette étude ne cherche pas à estimer les dépenses liées à l'utilisation située hors de l'utilisation recommandée ou suggérée.
1 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Lignes directrices de la pratique clinique 2008 de l'Association canadienne du diabète pour la prévention et le traitement du diabète au Canada, Surveillance du contrôle de la glycémie », Canadian Journal of Diabetes, vol. 32, supplément 1 (2008), p. S32, [http://www.diabetes.ca/documents/about-diabetes/CPG_FR.pdf] (2 avril 2013)
2 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Optimal Therapy Recommendations for the Prescribing and Use of Blood Glucose Test Strips », COMPUS Optimal Therapy Report, vol. 3, no 6, tableau 1 (2009), p. 5, [www.cadth.ca/media/pdf/compus_BGTS_OT_Rec_e.pdf] (2 avril 2013).
3 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Comments in Response to the COMPUS Recommendations Commentary: Self-Monitoring of Blood Glucose in People with Type 2 Diabetes: Canadian Diabetes Association Briefing Document for Healthcare Providers », Canadian Journal of Diabetes, vol. 35, no 4, p. 317, [http://www.diabetes.ca/documents/for-professionals/CJD--Sept_2011--SMBG.pdf] (2 avril 2013).
4 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « The 2013 Canadian Diabetes Association Clinical Practice Guidelines are coming! », Nouvelles de l'ACD (2012), [http://www.diabetes.ca/get-involved/news/the-2013-canadiandiabetes- association-clinical-practice-guidelines-are-com/] (2 avril 2013).
Table des matières
- Introduction
- Aperçu des coûts et de l’utilisation
- Comparaison des prix internationaux
- Analyse de groupes expérimentaux
- Groupes expérimentaux : utilisation par rapport aux recommandations
- Limites
- Conclusions
- Annexe 1 : Résumé des importantes recherches disponibles
Introduction
La présente étude porte sur l’utilisation de bandelettes de test glycémique dans certains régimes publics provinciaux d’assurance-médicaments en 2008 dans le but de fournir (i) un aperçu de leur coût et de leur utilisation, (ii) une comparaison des prix internationaux et (iii) une analyse de groupes expérimentaux qui permet d’évaluer la mesure dans laquelle l’utilisation réelle en 2008 se compare aux recommandations canadiennes reconnues.
La base de données du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP), développée par l’Institut canadien d’information sur la santé (ICIS) en collaboration avec le CEPMB, constitue la source de données utilisée dans le cadre du présent rapport. Cette base de données contient des données anonymisées sur les demandes de remboursement de médicaments prescrits recueillies auprès des régimes publics d’assurance-médicaments du Canada.
L’étude fait rapport de données recueillies en 2008 des régimes publics d’assurance-médicaments de la Saskatchewan, du Manitoba et de la Nouvelle-Écosse, les seules provinces ayant des données relatives aux demandes de remboursement de bandelettes de test glycémique disponibles aux fins de l’étude. Les données ont servi à identifier le type de médicament contre le diabète qu’utilise chaque patient en vue de la sélection de la cohorte pour l’analyse de groupes expérimentaux.
La fréquence d’utilisation de bandelettes de test parmi les groupes expérimentaux a été évaluée et comparée aux lignes directrices de 2008 de l’ACD (ACD 2008)1, aux recommandations de 2009 de l’Agence canadienne des médicaments et des technologies de la santé (ACMTS 2009)2 et aux commentaires de 2011 de l’ACD (ACD 2011)3 dans le document d’information à l’intention des fournisseurs de soins de santé.
Les résultats de cette étude peuvent être utilisés comme base de référence pour évaluer les changements possibles dans l’utilisation par suite des recommandations canadiennes actuelles ou futures, y compris les prochaines lignes directrices de l’ACD qui seront publiées en 20134.
La présente étude fournit également une comparaison des prix internationaux, qui analyse les prix figurant sur la liste des médicaments remboursés en Saskatchewan, au Manitoba et en Nouvelle-Écosse et les compare à ceux des États-Unis, du Royaume-Uni et de la France.
Définitions
Pour les besoins de la présente étude, on définit les termes suivants :
Patients diabétiques : Bénéficiaires d’un régime d’assurance-médicaments qui ont présenté des demandes admises au remboursement de l’insuline, des médicaments antidiabétiques oraux et (ou) des bandelettes de test glycémique.
Coût : Coût des bandelettes de test à elles seules ou coût des médicaments, y compris les frais supplémentaires de gros mais non la marge bénéficiaire des pharmacies.
Coût de l’ordonnance : Somme du coût, de la marge bénéficiaire des pharmacies (le cas échéant) et des honoraires du pharmacien.
Montant versé par le régime : Montant remboursé par le régime public d’assurance-médicaments; il représente les structures de partage des coûts entre le gouvernement et le patient.
Bandelettes de test glycémique : Bandelettes à usage unique jetables utilisées en association avec un dispositif de mesure portable, dénommé lecteur de glycémie ou glucomètre, servant à déterminer le taux de glucose dans le sang.
Les médicaments contre le diabète sont divisés en deux grandes catégories : les insulines et les antihyperglycémiants oraux. Parmi les antihyperglycémiants oraux, on retrouve l’acarbose, le chlorpropamide, le gliclazide, le glimépiride, le glyburide, la metformine, le natéglinide, la pioglitazone, la répaglinide, la rosiglitazone, la sitagliptine et le tolbutamide.
Les médicaments susmentionnés, de même que les bandelettes de test glycémique, ont été utilisés dans cette étude afin d’identifier les patients qui ont été traités pour le diabète. Il convient de noter que les résultats tiennent compte de l’utilisation non indiquée de ces médicaments et de l’utilisation pour une indication autre que le traitement du diabète (p. ex. la metformine utilisée pour traiter les femmes qui sont atteintes du syndrome des ovaires polykystiques, qui peuvent ne pas être diabétiques).
Contexte
Le diabète sucré est une maladie chronique qui se produit lorsque le corps ne produit pas suffisamment d’insuline ou n’utilise pas l’insuline adéquatement. Si le diabète n’est pas traité ou maîtrisé, il peut entraîner une élévation systématique du taux de glycémie, une affection connue sous le nom d’hyperglycémie. Au fil du temps, l’hyperglycémie peut endommager les vaisseaux sanguins, les nerfs et les organes tels que les reins, les yeux et le coeur, ce qui entraîne des complications graves et, finalement, la mort5.
Le contrôle du taux de glycémie constitue la pierre angulaire de la gestion du diabète. Il peut être amélioré grâce à des changements de style de vie (c.-à-d. le contrôle du poids, une bonne alimentation et suffisamment d’exercice), l’utilisation de médicaments (p. ex. l’insuline et les antidiabétiques oraux), ainsi que l’autosurveillance de la glycémie (ASG)6.
L’ASG sert à contrôler le taux de sucre dans le sang à un moment donné. Le procédé consiste à piquer le bout d’un doigt afin de prélever une goutte de sang, absorber la goutte de sang à l’aide d’une bandelette de test puis insérer cette dernière dans un glucomètre électronique, qui par la suite affiche une valeur sur l’écran7.
Il existe trois formes courantes de diabète : le diabète de type 1, le diabète de type 2 et le diabète gestationnel. Ces différentes formes se distinguent par leurs causes, leurs traitements (dont les recommandations relatives aux tests de glycémie) et leurs complications. Les descriptions qui suivent sont fournies par l’Agence de la santé publique du Canada5.
- Le diabète de type 1, également connu sous le nom de « diabète insulinodépendant », est une maladie auto-immune qui oblige la personne à dépendre d’une source externe d’insuline afin de survivre. Le diabète de type 1 se manifeste généralement chez les enfants et les jeunes. On estime que de 5 % à 10 % des Canadiens atteints de diabète sont de type 1.
- Le diabète de type 2, également connu sous le nom « diabète non insulinodépendant », est un trouble métabolique qui se produit lorsque le pancréas ne sécrète pas suffisamment d’insuline pour satisfaire aux besoins de l’organisme ou lorsque l’organisme n’utilise pas adéquatement l’insuline qu’il produit. Le risque de développer le diabète de type 2 est plus élevé chez les personnes qui font de l’embonpoint ou qui sont obèses, qui sont physiquement inactives et qui sont issues de certains groupes ethniques. Bien que le diabète de type 2 se manifeste habituellement chez les adultes de plus de 40 ans, il peut se manifester plus tôt. On estime que de 90 % à 95 % des Canadiens atteints de diabète sont de type 2.
- Le diabète gestationnel, qui se développe pendant la grossesse et disparaît habituellement par la suite, a été constaté chez environ 3 % à 5 % de toutes les grossesses qui ont abouti à une naissance vivante.
L’Agence de la santé publique du Canada rapporte qu’en 2008-2009, près de 2,4 millions de Canadiens (6,8 %) vivaient avec un diabète diagnostiqué. La prévalence du diabète diagnostiqué normalisée selon l’âge chez les Canadiens âgés de un an et plus a augmenté de 70 % de 1998-1999 à 2008-2009. La prévalence du diabète augmente considérablement avec l’âge, les taux dépassant 20 % chez la population de personnes âgées5. Du point de vue des régimes publics d’assurance-médicaments, dont la couverture est fortement concentrée dans la population de personnes âgées, la croissance de la prévalence du diabète devrait se traduire par une utilisation accrue des bandelettes de test glycémique et des médicaments.
1 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Lignes directrices de la pratique clinique 2008 de l’Association canadienne du diabète pour la prévention et le traitement du diabète au Canada, Surveillance du contrôle de la glycémie », Canadian Journal of Diabetes, vol. 32, supplément 1 (septembre 2008), p. S35, [http://www.diabetes.ca/documents/about-diabetes/CPG_FR.pdf] (2 avril 2013).
2 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Optimal Therapy Recommendations for the Prescribing and Use of Blood Glucose Test Strips », COMPUS Optimal Therapy Report, vol. 3, no 6, tableau 1 (juillet 2009), p. 5, [www.cadth.ca/media/pdf/compus_BGTS_OT_Rec_e.pdf] (2 avril 2013).
3 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Comments in Response to the COMPUS Recommendations Commentary: Self-Monitoring of Blood Glucose in People with Type 2 Diabetes: Canadian Diabetes Association Briefing Document for Healthcare Providers », Canadian Journal of Diabetes, vol. 35, no 4 (septembre 2011), p. 317. [http://www.diabetes.ca/documents/for-professionals/CJD--Sept_2011--SMBG.pdf] (2 avril 2013).
4 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). The 2013 Canadian Diabetes Association Clinical Practice Guidelines are coming!, Nouvelles de l’ACD (2012), [http://www.diabetes.ca/get-involved/news/the-2013-canadiandiabetes-association-clinical-practice-guidelines-are-com/] (2 avril 2013).
5 AGENCE DE LA SANTÉ PUBLIQUE DU CANADA. Le diabète au Canada : Perspective de santé publique sur les faits et chiffres, 2011, [http://www.phac-aspc.gc.ca/cd-mc/publications/diabetes-diabete/facts-figures-faits-chiffres-2011/pdf/factsfigures- faits-chiffres-fra.pdf] (2 avril 2013).
6 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Current Utilization of Blood Glucose Test Strips in Canada », COMPUS Optimal Therapy Report, vol. 3, no 4 (mars 2009), [http://www.cadth.ca/media/pdf/compus_CU_Report-BGTS.pdf] (2 avril 2013).
7 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). Autosurveillance glycémique – Projet de l’ACMTS sur l’utilisation optimale. [http://www.cadth.ca/fr/products/optimal-use/selfmonitoring] (2 avril 2013).
Aperçu des coûts et de l’utilisation
Le diabète dans les régimes publics d’assurance-médicaments
En 2008, le coût du traitement du diabète représentait une part importante du total des coûts d’ordonnance des régimes publics d’assurance-médicaments en Saskatchewan, au Manitoba et en Nouvelle-Écosse. La Nouvelle-Écosse a dépensé le plus, mais avait aussi le taux le plus élevé de prévalence de diabète.
En 2008, les coûts des ordonnances de bandelettes de test et de médicaments contre le diabète se chiffraient à 29,4 millions de dollars (6,4 % de tous les frais d’ordonnance) en Saskatchewan, 36,5 millions de dollars (6,3 %), au Manitoba, et 16,0 millions de dollars (8,3 %), en Nouvelle-Écosse (tableau 2.1). Les bandelettes de test à elles seules représentaient une grande partie de ce coût, variant entre 38 % et 45 %. Le coût des ordonnances de bandelettes de test était de 13,1 millions de dollars en Saskatchewan, 13,7 millions au Manitoba, et 6,9 millions de dollars en Nouvelle-Écosse.
Les parties versées par les régimes étaient de 18,1 millions de dollars (6,9 % de tous les coûts versés par les régimes) en Saskatchewan, 18,5 millions de dollars (6,4 %), au Manitoba et 13,6 millions de dollars (8,5 %), en Nouvelle-Écosse. Les bandelettes de test constituent environ deux cinquièmes de ces totaux.
Tableau 2.1 Coût des ordonnances de bandelettes de test et de médicaments contre le diabète, par province, 2008
| |
Coût des ordonnances |
Montant versé par le régime |
| Sask. |
Man. |
N.-É. |
Sask. |
Man. |
N.-É. |
| Bandelettes de test glycémique |
En millions de dollars |
13,1 $ |
13,7 $ |
6,9 $ |
8,3 $ |
7,6 $ |
5,9 $ |
| Pourcentage du coût des bandelettes de test et des médicaments contre le diabète |
45 % |
38 % |
43 % |
46 % |
41 % |
43 % |
| Pourcentage du coût total des ordonnances |
2,8 % |
2,3 % |
3,6 % |
3,2 % |
2,6 % |
3,7 % |
| Médicaments contre le diabète |
En millions de dollars |
16,3 $ |
22,8 $ |
9,1 $ |
9,8 $ |
10,9 $ |
7,6 $ |
| Pourcentage du coût des bandelettes de test et des médicaments contre le diabète |
55 % |
62 % |
57 % |
54 % |
59 % |
56 % |
| Pourcentage du coût total des ordonnances |
3,5 % |
3,9 % |
4,7 % |
3,7 % |
3,7 % |
4,8 % |
| Total (bandelettes de test et médicaments contre le diabète) |
En millions de dollars |
29,4 $ |
36,5 $ |
16,0 $ |
18,1 $ |
18,5 $ |
13,6 $ |
| Pourcentage du coût total des ordonnances |
6,4 % |
6,3 % |
8,3 % |
6,9 % |
6,4 % |
8,5 % |
Remarque : Il se peut que les valeurs n’équivaillent pas au total en raison de l’arrondissement.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Comme le montre le graphique 2.1, la Nouvelle-Écosse, avec un taux de 6,1 %, possédait, en 2008-2009, le taux le plus élevé de prévalence du diabète normalisé selon l’âge parmi les trois provinces. Il s’agissait du deuxième taux de prévalence du diabète le plus élevé au Canada parmi les provinces (après Terre-Neuve-et-Labrador à 6,5 %). Le taux normalisé selon l’âge pancanadien était de 5,6 % en 2008-2009 (normalisé selon l’âge pour la population canadienne en 1991); le taux de prévalence réel était de 6,8 %5.
Graphique 2.1. Taux de prévalence du diabète et part du coût total des ordonnances, par province

* Non normalisé selon l’âge.
† Normalisé selon l’âge pour la population canadienne en 1991.
Sources des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé, Agence de la santé publique du Canada (septembre 2011); à l’aide des données de 2008-2009 du Système national de surveillance des maladies chroniques (Agence de la santé publique du Canada).
En 2008, le nombre de bénéficiaires d’un régime d’assurance-médicaments utilisant des bandelettes de test glycémique et (ou) des médicaments contre le diabète atteignait 52 134 en Saskatchewan, 60 252 au Manitoba et 27 500 en Nouvelle-Écosse, soit 5,1 %, 5,0 % et 2,7 %, respectivement, de tous les bénéficiaires d’un régime d’assurance-médicaments (tableau 2.2). La Nouvelle-Écosse a remboursé la plus grande partie des coûts d’ordonnances liées au diabète, soit 85 % par rapport à 62 % en Saskatchewan et à 51 % au Manitoba.
Tableau 2.2 Le diabète dans les régimes publics d’assurance-médicaments, patients et coûts, par province, 2008
| |
Nombre de patients (en milliers) (Part de l’ensemble des bénéficiaires d’un régime d’assurance-médicaments) |
Coût des
ordonnances
(en millions
de dollars) |
Versé par le régime
(en millions
de dollars) |
Part du coût des ordonnances versée
par le régime |
| Saskatchewan |
52,1 (5,1 %) |
29,4 |
18,1 |
62 % |
| Manitoba |
60,3 (5,0 %) |
36,5 |
18,5 |
51 % |
| Nouvelle-Écosse |
25,7 (2,7 %) |
16,0 |
13,6 |
85 % |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Ces variations provinciales tiennent compte des différences dans les critères d’admissibilité des régimes publics d’assurance-médicaments et des structures de partage des coûts. La Saskatchewan et le Manitoba ont tous deux des programmes de médicaments universels qui offrent une large couverture pour tous les résidents (à l’exclusion des bénéficiaires des services de santé non assurés). La Nouvelle-Écosse offre des programmes par abonnement dont la tarification varie en fonction du groupe visé, qu’il s’agisse des personnes âgées, des familles, des bénéficiaires d’aide au revenu, des personnes handicapées ou des enfants sous la charge d’un service d’aide sociale à l’enfance. La structure franchise-quote-part en Nouvelle-Écosse entraîne une proportion plus élevée du coût d’ordonnance remboursé qu’en Saskatchewan et au Manitoba.
Bandelettes de test glycémique dans les régimes publics d’assurance-médicaments
En 2008, de 3,6 à 3,8 demandes de bandelettes de test glycémique en moyenne par patient ont été présentées, ce qui représente plus de 400 bandelettes par patient par année. Les quantités totales de bandelettes de test délivrées étaient de 15,4 millions de dollars en Saskatchewan, 16,3 millions de dollars au Manitoba et 8,4 millions en Nouvelle-Écosse (tableau 2.3).
Le coût moyen des ordonnances de bandelettes de test glycémique par patient était d’environ 350 $, y compris la marge bénéficiaire des pharmacies et les honoraires du pharmacien (tableau 2.4).
Tableau 2.3 Utilisation de bandelettes de test glycémique, par province, 2008
| |
Patients
(en milliers) |
Demandes
(en milliers) |
Qté de
bandelettes
de test (million) |
Qté moyenne de bandelettes par patient |
Qté
moyenne de
bandelettes par demande |
Qté
moyenne de
demandes par patient |
| Saskatchewan |
37,8 |
144,3 |
15,4 |
407 |
107 |
3,8 |
| Manitoba |
38,3 |
137,9 |
16,3 |
426 |
118 |
3,6 |
| Nouvelle-Écosse |
19,7 |
74,4 |
8,4 |
426 |
113 |
3,8 |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Tableau 2.4 Coût des ordonnances de bandelettes de test glycémique, par province, 2008
| |
Coût des bandelettes*
(en millions de dollars) |
Marge bénéficiaire†
(en millions de dollars) |
Honoraires du pharmacien
(en millions de dollars) |
Coût des ordonnances |
Total
(en millions de dollars) |
Par patient |
| Saskatchewan |
11,18 $ |
0,99 $ |
0,95 $ |
13,12 $ |
347 $ |
| Manitoba |
12,92 $ |
S.O. |
0,74 $ |
13,66 $ |
356 $ |
| Nouvelle-Écosse |
6,14 $ |
0,05 $ |
0,73 $ |
6,91 $ |
351 $ |
* Le coût comprend les frais supplémentaires de gros. Dans le cas du Manitoba, il comprend aussi les marges bénéficiaires des pharmacies.
† Au Manitoba, les marges bénéficiaires des pharmacies ne sont pas déclarées séparément.
Remarque : Il se peut que les valeurs n’équivaillent pas au total en raison de l’arrondissement.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Les montants versés par les programmes de médicaments provinciaux variaient considérablement entre les provinces, la Nouvelle-Écosse retenant la plus grande part du coût des ordonnances de bandelettes de test, soit 85 %. La partie versée par le régime était de 63 % et 56 % en Saskatchewan et au Manitoba, respectivement, qui ont tous deux mis en œuvre des programmes universels (tableau 2.5).
Tableau 2.5 Montant versé par les régimes et part du coût des ordonnances de bandelettes de test glycémique, par province, 2008
| |
Montant versé par les régimes
(en millions de dollars) |
Part du coût des
ordonnances |
| Saskatchewan |
8,3 $ |
63 % |
| Manitoba |
7,6 $ |
56 % |
| Nouvelle-Écosse |
5,9 $ |
85 % |
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Le coût moyen le plus bas par bandelette de test dans les trois provinces canadiennes s’élevait à 0,7273 $. La moyenne déclarée est pondérée en fonction du volume d’utilisation parmi les différentes de bandelettes de test glycémique de marque. Le coût moyen pondéré par bandelette de test pour les trois provinces s’élevait à 0,7814 $ y compris la marge bénéficiaire des pharmacies et à 0,8417 $ y compris les honoraires du pharmacien (tableau 2.6).
Les coûts moyens des bandelettes de test glycémique rapportés pour la Saskatchewan, le Manitoba et la Nouvelle-Écosse en 2008 sont comparables aux résultats rapportés par l’ACMTS pour les régimes publics d’assurance-médicaments au Canada en 20066. Ces données indiquent que les prix sont demeurés pratiquement inchangés de 2006 à 2008. L’étude de l’ACMTS rapporte également que le coût moyen par bandelette de test glycémique en 2006 variait de 0,72 $ en Ontario à 0,89 $ à Terre-Neuve-et-Labrador.
Tableau 2.6 Coût moyen* des bandelettes de test glycémique, par province, 2008
| |
Coût moyen par bandelette de test† |
Coût moyen
y compris
la marge bénéficiaire
des pharmacies par
bandelette de test |
Coût moyen
d’ordonnance par bandelette
de test (y compris la marge
bénéficiaire des pharmacies et
les honoraires du pharmacien) |
| Saskatchewan |
0,7273 $ |
0,7918 $ |
0,8533 $ |
| Manitoba |
0,7943 $ |
0,7943 $ |
0,8400 $ |
| Nouvelle-Écosse |
0,7314 $ |
0,7371 $ |
0,8238 $ |
| Moyenne pondérée** pour les 3 provinces |
— |
0,7814 $ |
0,8417 $ |
* La moyenne déclarée est pondérée en fonction du volume d’utilisation parmi les différentes bandelettes de test glycémique de marque.
† Le coût moyen par bandelette de test (coût total/nombre de bandelettes) comprend les frais supplémentaires de gros.
** Pondérée par le volume d’utilisation.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
5 AGENCE DE LA SANTÉ PUBLIQUE DU CANADA. Le diabète au Canada : Perspective de santé publique sur les faits et chiffres, 2011, [http://www.phac-aspc.gc.ca/cd-mc/publications/diabetes-diabete/facts-figures-faits-chiffres-2011/pdf/factsfigures- faits-chiffres-fra.pdf] (2 avril 2013).
6 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Current Utilization of Blood Glucose Test Strips in Canada », COMPUS Optimal Therapy Report, vol. 3, no 4 (mars 2009), [http://www.cadth.ca/media/pdf/compus_CU_Report-BGTS.pdf] (2 avril 2013).
Comparaison des prix internationaux
On a comparé les prix figurant sur la liste des médicaments remboursés pour les bandelettes de test glycémique en Saskatchewan, au Manitoba et en Nouvelle-Écosse aux prix payés par les grands acheteurs internationaux, à savoir les régimes d’assurance-médicaments et de santé des gouvernements des États-Unis, du Royaume-Uni et de la France. Les résultats donnent à penser que des prix nettement inférieurs ont été remboursés à l’échelle internationale. L’édition 2010 du United States Federal Supply Schedule (US FSS) et les prix figurant sur les listes nationales de 2008 des médicaments remboursés du Royaume-Uni et de la France ont été utilisés pour cette analyse.
Ces trois pays sont inclus dans la liste des sept pays de comparaison du CEPMB8. Quant aux publications nationales des prix figurant sur la liste des médicaments assurés des quatre autres pays de comparaison du CEPMB (soit l’Allemagne, l’Italie, la Suède et la Suisse), les prix des bandelettes de test glycémique n’y figuraient pas.
Pour les provinces analysées, le tableau 3.1 présente la fourchette des prix des médicaments assurés et le coût maximal admissible des bandelettes de test, ainsi que le coût moyen remboursé par bandelette de test pondéré par le volume d’utilisation. Le tableau présente également les fourchettes de prix et une moyenne des prix des bandelettes de test pour les marchés étrangers.
Les listes provinciales des médicaments remboursés varient selon les règles régissant le remboursement des bandelettes de test. En 2008, la Nouvelle-Écosse a remboursé le coût d’acquisition réel jusqu’au coût maximal admissible de 0,74 $ par bandelette de test. Les prix figurant sur la liste des médicaments remboursés de la Saskatchewan variaient entre 0,4944 $ et 0,9579 $.
Les prix des bandelettes de test peuvent varier en fonction de la taille de l’emballage. En règle générale, le prix figurant sur la liste provinciale est le plus élevé; par conséquent, le coût moyen remboursé peut être inférieur au prix figurant sur la liste des médicaments remboursés.
En 2008, le coût moyen par bandelette de test remboursé était de 0,7273 $ pour la Saskatchewan, 0,7314 $ pour la Nouvelle-Écosse (y compris les frais supplémentaires de gros) et 0,7943 $ pour le Manitoba (y compris les frais supplémentaires de gros et les marges bénéficiaires des pharmacies). Même au plus faible prix de 0,7273 $ en Saskatchewan, le coût moyen était presque le double du prix moyen des bandelettes de test figurant sur la liste des prix du US FSS (0,3934 $ en dollars canadiens) en 2010 et nettement plus élevé que le prix moyen figurant sur les listes nationales de 2008 des médicaments remboursés du Royaume-Uni et de la France (0,5611 $ et 0,4850 $, respectivement, en dollars canadiens).
Il convient de noter que les prix figurant sur les listes des médicaments remboursés de ces pays étrangers ne représentent pas forcément les prix offerts sur les marchés nationaux correspondants. De plus, le coût unitaire moyen par bandelette de test remboursé par les trois provinces est pondéré en fonction du volume d’utilisation, alors que les prix des bandelettes de test sur les marchés étrangers sont des moyennes des prix individuels des bandelettes de test, non pondérées par le volume d’utilisation. En outre, les prix rapportés dans cette section ne tiennent pas compte des remises sur facture, des produits gratuits et des rabais que les fabricants peuvent accorder aux pharmacies9. Bien que cette limite puisse ne pas permettre des comparaisons directes des prix internationaux, les résultats laissent entendre que les trois provinces remboursent des prix plus élevés pour les bandelettes de test que ceux offerts sur les marchés étrangers.
Les prix rapportés et soumis à une comparaison dans cette section sont à compter de 2008 (à l’exception des prix figurant sur le US FSS, qui sont à compter de 2010). Depuis, le paysage du marché relativement aux bandelettes de test glycémique a évolué, les prix étant plus faibles au Canada et à l’échelle internationale. Notamment, les prix figurant sur la liste des médicaments remboursés de la Saskatchewan ont diminué, allant de 0,4180 $ à 0,8396 $ en date de mars 2013, dont le lancement récent de bandelettes de test offertes à un prix situé au bas de cette fourchette. De plus bas prix peuvent aussi être offerts au Manitoba et en Nouvelle-Écosse, qui remboursent le coût d’acquisition réel. Le coût maximal admissible en Nouvelle-Écosse n’a pas changé (0,74 $). Parallèlement, dans un communiqué publié le 30 janvier 201310, les US Centers for Medicare and Medicaid Services ont annoncé qu’à partir du 1er juillet 2013, de plus bas prix seront offerts aux bénéficiaires du US Medicare, qui épargneront en moyenne 72 % sur les fournitures de tests de dépistage du diabète.
Cette analyse signale les anciens écarts de prix entre le Canada et d’autres pays et souligne la nécessité de poursuivre des recherches approfondies dans ce domaine.
Tableau 3.1 Prix des bandelettes de test glycémique, listes de médicaments remboursés provinciales et internationales sélectionnées (données de 2008, sauf disposition contraire)
| |
Prix et fourchettes des listes des médicaments remboursés |
Coût moyen† pondéré* par bandelette de test |
| Saskatchewan |
0,4944 $ à 0,9579 $ |
0,7273 $ |
| Manitoba |
N/D |
0,7943 $ |
| Nouvelle-Écosse |
Coût d’acquisition réel jusqu’au coût maximal admissible : 0,74 $ |
0,7314 $ |
| |
Fourchettes de prix |
Prix moyen** |
| Prix sur le US FSS (2010) |
0,2772 $ à 0,4912 $ |
0,3934 $ |
| Prix sur la liste des médicaments remboursés du Royaume-Uni |
0,4708 $ à 0,6395 $ |
0,5611 $ |
| Prix sur la liste des médicaments remboursés de la France |
0,4038 $ à 0,5213 $ |
0,4850 $ |
* Pondéré par le volume d’utilisation.
†Le coût moyen par bandelette de test (coût total/nombre de bandelettes) comprend les frais supplémentaires de gros. Dans le cas du Manitoba, il comprend aussi les marges bénéficiaires des pharmacies.
** Les prix moyens sont les moyennes simples des prix figurant sur les listes des médicaments remboursés parmi les différentes bandelettes de test glycémique de marque.
Sources de données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
United States Federal Supply Schedule (US FSS) Price for 2010: FSS.exe, prix téléchargés à partir du site Web du US Department of Veteran Affairs. [www.pbm.va.gov/drugpharmaceuticalprices.aspx].
United Kingdom Formulary Price (2008): MIMS (décembre 2008), p. 139-140. France Formulary Price (2008): Pharm’ Index (août 2008), section 2, Parapharmacie.
Taux de change moyens de 2008 : tiré du tableau PDF du site Web de la Banque du Canada [www.bankofcanada.ca/en/rates/exchange_avg_pdf.html].
8 CONSEIL D’EXAMEN DU PRIX DES MÉDICAMENTS BREVETÉS. Règlement sur les médicaments brevetés, alinéa 4(1)f )(iii) – ANNEXE, [http://www.pmprb-cepmb.gc.ca/].
9 BUREAU DE LA CONCURRENCE CANADA. Pour une concurrence avantageuse des médicaments génériques au Canada : Préparons l’avenir, (novembre 2008), [http://www.bureaudelaconcurrence.gc.ca/eic/site/cb-bc.nsf/vwapj/GenDrugStudy-Report-081125-fin-f.pdf/$FILE/GenDrugStudy-Report-081125-fin-f.pdf] (2 avril 2013).
10 CENTERS FOR MEDICARE AND MEDICAID SERVICES. Medicare Announces Substantial Savings For Medical Equipment Included In The Next Round Of Competitive Bidding Program, (30 janvier 2013), [www.cms.gov/apps/media/press_releases.asp] (2 avril 2013).
Analyse de groupes expérimentaux
Le but de la présente section consiste à identifier les principaux groupes de patients diabétiques en fonction de leur type de traitement et d’évaluer l’ampleur et la fréquence de leur utilisation de bandelettes de test, ainsi que les coûts connexes.
L’analyse se limite à une cohorte de patients qui ont utilisé de manière continue des bandelettes de test et (ou) des médicaments contre le diabète en 2008 et qui ont été remboursés par les régimes publics d’assurance-médicaments en Saskatchewan, au Manitoba et en Nouvelle-Écosse. Ces patients sont censés avoir été traités pour le diabète ou ont analysé leur taux de glycémie tout au long de l’année en 2008, selon les critères de sélection des cohortes décrites ci-dessous.
Après avoir sélectionné les cohortes, on a déterminé la fréquence hebdomadaire moyenne d’utilisation de bandelettes de test par patient. Par la suite, on a comparé la fréquence d’utilisation aux recommandations de l’ADC et de l’ACMTS dans la section 5 du présent rapport.
Cette méthode ne garantissait pas que toutes les bandelettes déclarées en 2008 aient été utilisées au cours de la même année. Il se peut que certains patients aient utilisé les bandelettes de tests réclamées en 2008 au cours de l’année suivante, ou qu’ils aient utilisé en 2008 des bandelettes de test délivrées en 2007. Cette approche réduisait tout simplement la possibilité d’inclure les patients ayant utilisé les bandelettes de test uniquement pour une partie de l’année en 2008. Cela aurait dilué la fréquence hebdomadaire moyenne d’utilisation par patient.
Sélection des cohortes
Les cohortes ont été sélectionnées selon les critères suivants (graphique 4.1) :
- Chaque patient a présenté au moins une demande de bandelettes de test et (ou) de médicaments contre le diabète au cours des quatre mois précédant l’analyse (de septembre 2007 à décembre 2007). Ceci garantissait que chaque patient sélectionné était bénéficiaire d’un régime et avait été traité pour le diabète au début de 2008. L’analyse a exclu tous les patients qui sont devenus des bénéficiaires actifs ou dont le traitement ou les tests de dépistage du diabète ont commencé au milieu de l’année en 2008.
- Chaque patient a présenté au moins une demande de bandelettes de test et (ou) de médicaments contre le diabète au cours des premiers six mois de la période d’analyse (c.-à-d. de janvier 2008 à juin 2008) et au cours des derniers six mois de la période d’analyse (c.-à-d. de juillet 2008 à décembre 2008). Ceci garantissait que chaque patient sélectionné avait démontré une certaine continuité au chapitre du traitement ou des tests de dépistage du diabète.
- Chaque patient a présenté au moins une demande d’un médicament quelconque (ou de tout autre produit de santé) au cours des quatre mois suivant la période d’analyse (de janvier 2009 à avril 2009). Ceci garantissait que chaque patient sélectionné était toujours bénéficiaire d’un régime à la fin de 2008. L’analyse a exclu tous les patients qui n’étaient plus des bénéficiaires actifs au milieu de l’année en 2008.
Graphique 4.1 Sélection des cohortes
Les périodes précédant et suivant l’analyse ont été utilisées afin de s’assurer que les patients utilisaient de manière continue des bandelettes et (ou) des médicaments contre le diabète au cours de la période d’analyse. Ces périodes ont servi à exclure les patients qui n’utilisaient pas de manière continue des bandelettes et les patients qui avaient cessé de présenter des demandes.

Le tableau 4.1 présente la taille de la cohorte par province. Les cohortes représentaient un peu plus des deux tiers du nombre total des bénéficiaires d’un régime d’assurance-médicaments qui étaient des utilisateurs de bandelettes de test et (ou) de médicaments contre le diabète. Toutefois, ils représentaient une part beaucoup plus importante (jusqu’à 85 %) du nombre total de bandelettes de tests utilisées et du coût total des ordonnances de bandelettes de test des régimes publics d’assurance-médicaments.
Tableau 4.1 Cohortes de patients diabétiques*, par province, 2008
| |
Saskatchewan |
Manitoba |
Nouvelle-Écosse |
| Taille de la cohorte (nombre de patients) |
35 433 |
42 621 |
17 397 |
| Représentation de la cohorte dans la population réclamante |
68 % |
71 % |
68 % |
| Part de la quantité totale de bandelettes de test de la cohorte |
83 % |
85 % |
83 % |
| Part du coût total des ordonnances de bandelettes de test de la cohorte |
83 % |
85 % |
83 % |
* Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Groupes expérimentaux
On a regroupé les cohortes de patients diabétiques en trois groupes expérimentaux selon leur utilisation de médicaments contre le diabète. Ces groupes correspondent aux grands groupes de patients décrits dans les lignes directrices de l’ACD et dans les recommandations de l’ACMTS.
- Groupe 1 – Utilisateurs d’insuline uniquement : ce groupe renferme les patients qui ont utilisé uniquement de l’insuline.
- Groupe 2 – Utilisateurs d’insuline et d’antihyperglycémiants oraux : ce groupe renferme les patients qui ont utilisé de l’insuline et des agents antihyperglycémiques oraux.
- Groupe 3 – Non-utilisateurs d’insuline : ce groupe renferme les patients qui ont utilisé uniquement des antihyperglycémiants oraux et les patients qui n’ont pas utilisé de médicaments contre le diabète (ni insuline ni agents oraux). Il convient de noter que les patients de ce groupe qui n’ont pas utilisé de médicaments contre le diabète auraient utilisé des bandelettes de test.
Utilisation par les cohortes et coût des bandelettes de test glycémique
En règle générale, les résultats sont cohérents dans l’ensemble des trois provinces. Les variations qui existent peuvent s’expliquer, entre autres, par les différences dans le profil démographique de la population des bénéficiaires, la structure des régimes d’assurance-médicaments, les pratiques de prescription des médecins et la prévalence des types de diabète dans chaque province.
La majorité des patients diabétiques se trouvaient dans le groupe 3 – Non-utilisateurs d’insuline. Ce groupe représentait près des trois quarts de la cohorte en 2008. Les patients diabétiques qui utilisaient uniquement de l’insuline ou qui en utilisaient en association avec des agents oraux représentaient plus d’un quart des patients diabétiques dans la cohorte, la répartition entre les deux groupes étant presque égale (graphique 4.2).
Graphique 4.2 Cohorte de patients diabétiques* par groupe expérimental, par province, 2008

* Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Ces statistiques correspondent aux résultats rapportés par l’ACMTS pour le Programme public de médicaments de l’Ontario pour 20066 et par l’Institute for Clinical Evaluative Sciences pour 200811. Ces deux études laissent entendre que les utilisateurs d’insuline représentaient 22,7 % et 21,5 %, respectivement, du nombre total des utilisateurs de bandelettes de test. La présente analyse utilise non seulement des données provenant d’autres provinces, mais porte sur une cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test. La cohorte renfermait les patients diabétiques qui n’ont pas présenté de demandes de bandelettes de test.
Alors que la grande majorité des utilisateurs d’insuline, les groupes 1 et 2 (de 86 % à 93 %), ont utilisé des bandelettes de test, un nombre important (de 8 % à 14 %) n’en a pas utilisé (graphique 4.3). On rapporte des résultats semblables pour le Programme public de médicaments de l’Ontario dans le rapport publié par l’Institute for Clinical Evaluative Sciences11. Le rapport indique que 86,3 % des patients qui ont eu au moins une ordonnance d’insuline en 2008 ont également utilisé des bandelettes de test. Implicitement, le reste des patients, soit 13,7 %, n’en ont pas utilisé.
La majorité des patients du groupe 3, les non-utilisateurs d’insuline, ont utilisé des bandelettes de test (de 57 % à 74 %), bien que les pourcentages soient considérablement plus faibles que pour les deux autres groupes.
Graphique 4.3 Utilisateurs de bandelettes de test glycémique par rapport aux non-utilisateurs, par groupe expérimental*, par province, 2008

* Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Bien que les non-utilisateurs d’insuline représentent près des trois quarts de la population de la cohorte de patients diabétiques, ils représentaient moins de la moitié de l’utilisation de bandelettes de test et des coûts d’ordonnance connexes. Inversement, les utilisateurs d’insuline, qui représentaient un peu plus du quart de la population de la cohorte, représentaient plus de la moitié de l’utilisation des bandelettes de test et des coûts d’ordonnance connexes (graphiques 4.4 et 4.5).
Graphique 4.4 Quantité de bandelettes de test glycémique, par groupe expérimental*, par province, 2008, exprimée en millions

* Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Remarque : Il se peut que les valeurs n’équivaillent pas au total en raison de l’arrondissement.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Graphique 4.5 Coût des ordonnances de bandelettes de test glycémique, par groupe expérimental*, par province, 2008, exprimé en millions de dollars

* Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Ces résultats s’expliquent par le fait que les patients utilisant de l’insuline sont des utilisateurs intensifs de bandelettes de test. Le graphique 4.6 montre qu’en moyenne environ 16 à 20 bandelettes par semaine, ou 2,5 bandelettes par jour, ont été délivrées au groupe 1, soit les utilisateurs d’insuline uniquement. Alors que le groupe 2 de patients utilisant de l’insuline et des antihyperglycémiants oraux a utilisé des bandelettes de test à un taux inférieur à celui des utilisateurs d’insuline uniquement, ils en ont utilisé beaucoup plus que les non-utilisateurs d’insuline. Les non-utilisateurs d’insuline ont utilisé en moyenne environ 7 bandelettes par semaine, ou environ une bandelette par jour, dans les trois provinces.
Les résultats sur la fréquence des tests rapportés dans la présente étude pour la Saskatchewan, le Manitoba et la Nouvelle-Écosse sont plus ou moins conformes aux résultats rapportés par l’ACMTS pour le Programme public de médicaments de l’Ontario pour l’année 20066, selon le groupe expérimental. En particulier, les données de l’Ontario indiquent que les utilisateurs d’insuline uniquement ont utilisé en moyenne 2,76 bandelettes de test glycémique par patient par jour en 2006, ce qui correspond à une fréquence moyenne hebdomadaire de 19,3 bandelettes. Ces résultats sont conformes à la moyenne déclarée pour la Saskatchewan et le Manitoba pour l’année 2008.
Par contre, les résultats semblent moins conformes chez les utilisateurs d’insuline et d’antihyperglycémiants oraux. Pour ce groupe, les données de 2006 de l’Ontario indiquent des moyennes hebdomadaires correspondantes plus élevées (une utilisation calculée à 16,2 bandelettes par semaine) qu’en Saskatchewan, au Manitoba et en Nouvelle-Écosse (11,9, 12,1 et 13,5 bandelettes par semaine, respectivement).
Les non-utilisateurs d’insuline sont répartis davantage dans l’étude de l’ACMTS sur les patients diabétiques qui utilisent des antihyperglycémiants oraux par rapport aux patients qui n’ont pas recours à la pharmacothérapie. Les résultats cumulés obtenus pour ces deux groupes montrent une fréquence plus élevée d’utilisation de bandelettes de test chez ces patients en Ontario par rapport aux patients correspondants dans les trois provinces analysées dans la présente étude.
Il convient de noter que la présente analyse a été réalisée auprès d’un sous-ensemble de patients qui utilisaient des médicaments contre le diabète et (ou) des bandelettes de test d’une manière continue dans certains régimes publics d’assurance-médicaments en 2008. Par conséquent, les résultats réels peuvent différer des résultats obtenus pour l’ensemble de la population des bénéficiaires, dans l’ensemble du marché canadien ou dans ses autres sous-ensembles.
Graphique 4.6 Quantité moyenne hebdomadaire de bandelettes de test glycémique utilisées*, par groupe expérimental†, par province, 2008

* Les non-utilisateurs de bandelettes de test ne sont pas inclus dans cette moyenne.
† Cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
6 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Current Utilization of Blood Glucose Test Strips in Canada », COMPUS Optimal Therapy Report, vol. 3, no 4 (mars 2009), [http://www.cadth.ca/media/pdf/compus_CU_Report-BGTS.pdf] (2 avril 2013).
11 INSTITUTE FOR CLINICAL EVALUATIVE SCIENCES (ICES). ICES Investigative Report: Blood Glucose Test Strip Use: Patterns, Costs and Potential Cost Reduction Associated with Reduced Testing, (décembre 2009), [http://www.ices.on.ca/file/Blood%20Glucose%20Test%20Strip_Dec2009.pdf] (2 avril 2013).
Groupes expérimentaux : utilisation par rapport aux recommandations
La présente section examine les lignes directrices et les recommandations reconnues au Canada et les compare à la fréquence réelle de l’utilisation de bandelettes de test glycémique en 2008.
Il convient de noter que la présente analyse s’articule autour des trois principaux ensembles de lignes directrices et de recommandations. Les autres documents à l’appui qui ne fournissent pas de recommandations générales pour les trois groupes expérimentaux analysés dans cette étude n’ont pas été pris en compte12. Néanmoins, les résultats présentés dans cette étude peuvent servir de point de référence pour toutes les recommandations actuelles et futures, y compris les prochaines lignes directrices de l’ACD qui seront publiées en 20134. Des études ultérieures pourront peut-être évaluer l’utilisation plus récente ou future et faire un renvoi aux résultats de cette étude afin d’estimer l’incidence possible des recommandations sur l’utilisation de bandelettes de test.
Lignes directrices et recommandations reconnues au Canada
Ce qui suit présente un examen sommaire des lignes directrices et des recommandations canadiennes reconnues prises en considération dans le cadre de cette étude. Cette analyse ne formule aucune opinion quant à ces recommandations.
- Lignes directrices de 2008 de l’Association canadienne du diabète (ACD 2008)1, applicables aux bandelettes de test, ASSOCIATION CANADIENNE DU DIABÈTE (ACD), « Lignes directrices de la pratique clinique 2008 de l’Association canadienne du diabète pour la prévention et le traitement du diabète au Canada, Surveillance du contrôle de la glycémie », Canadian Journal of Diabetes, vol. 32, supplément 1 (septembre 2008), p. S35.
- Recommandations de 2009 de l’ACMTS (ACMTS 2009)2 : ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS), « Optimal Therapy Recommendations for the Prescribing and Use of Blood Glucose Test Strips », COMPUS Optimal Therapy Report, vol. 3, no 6, tableau 1 (juillet 2009), p. 5.
- Document d’information de 2011 de l’ACD à l’intention des fournisseurs de soins de santé (ACD 2011)3 ASSOCIATION CANADIENNE DU DIABÈTE (ACD), « Comments in Response to the COMPUS Recommendations Commentary: Self-Monitoring of Blood Glucose in People with Type 2 Diabetes: Canadian Diabetes Association Briefing Document for Healthcare Providers », Canadian Journal of Diabetes, vol. 35, no 4 (septembre 2011), p. 317.
Les lignes directrices de 2008 de l’ACD sont fondées sur des données cliniques et misent sur l’utilisation minimale de bandelettes de test. Les recommandations de 2009 de l’ACMTS, s’appuyant à la fois sur des données cliniques et sur le rapport coût-efficacité, misent sur l’utilisation optimale des bandelettes de test et suggèrent une utilisation maximale. Le document d’information de l’ADC à l’intention des fournisseurs de soins de santé publié en 2011 traite de la question du rapport coût-efficacité soulevée par l’ACMTS et formule des commentaires précis de l’ACD en réponse aux recommandations de 2009 de l’ACMTS. Sans faire une déclaration des lignes directrices, le document d’information présente des suggestions concernant le remboursement des bandelettes de test versé par le gouvernement.
L’Association canadienne du diabète est un groupe de sensibilisation à but non lucratif composé de patients, qui [Traduction] « travaille à prévenir le diabète et à améliorer la qualité de vie des personnes atteintes visées par le diabète […] [Elle] représente les intérêts des personnes atteintes de diabète auprès des gouvernements, des entreprises et du public13 ». Les sources de revenus de l’ADC comprennent les programmes de santé gouvernementaux, les services, le soutien d’autres oeuvres de bienfaisance, les subventions gouvernementales, les services administratifs, les dons individuels et les dons d’entreprises, y compris le parrainage par les fabricants de produits pharmaceutiques et d’appareils médicaux14.
Dans le cadre de son mandat, l’ACD publie, depuis 1998, les Lignes directrices de pratique clinique de l’Association canadienne du diabète pour la prévention et le traitement du diabète au Canada. Ces lignes directrices comprennent des recommandations concernant l’utilisation de bandelettes de test glycémique.
Le Service canadien de prescription et d’utilisation optimales des médicaments (SCPUOM) est une initiative de l’Agence canadienne des médicaments et des technologies de la santé (ACMTS) qui identifie, analyse et fait la promotion de la pharmacothérapie optimale. Les bandelettes de test ont été analysées dans cadre de cette initiative, et des recommandations concernant leur utilisation ont été formulées. L’ACMTS est « un organisme indépendant et sans but lucratif, financé par les gouvernements fédéral, provinciaux et territoriaux du Canada, qui offre aux décideurs du secteur de la santé du Canada des conseils fiables et impartiaux et de l’information fondée sur des données probantes quant à l’efficacité clinique et à la rentabilité de médicaments et d’autres technologies de la santé. » (Site Web de l’ACMTS).
Recommandations par rapport à l’utilisation
Pour chaque groupe expérimental identifié dans la section 4, la présente section fournit (i) un résumé des recommandations telles que publiées dans les documents mentionnés plus tôt, (ii) une analyse de la répartition des patients selon l’utilisation hebdomadaire moyenne de bandelettes de test et (iii) une évaluation de la façon dont cela se compare aux recommandations.
Les résultats fournis dans cette section ne doivent pas être interprétés comme une utilisation inappropriée, excessive ou insuffisante des bandelettes de test pour les patients qui sont hors des seuils recommandés ou proposés. L’ACMTS et l’ACD examinent toutes les deux les exceptions, reconnaissent les circonstances individuelles et soulignent que la fréquence d’utilisation de bandelettes de test doit être adaptée à la plupart, sinon la totalité des patients.
Il convient de noter que les recommandations sont parfois propres au diabète de type 1 et de type 2 et au diabète gestationnel. Comme les données administratives provenant des régimes publics d’assurance-médicaments ne fournissent pas les données relatives au diagnostic, l’analyse n’est pas en mesure de faire la distinction entre les trois types de diabète.
En règle générale, les résultats sont cohérents dans l’ensemble des trois provinces. Les variations qui existent peuvent s’expliquer, entre autres, par les différences dans le profil démographique de la population des bénéficiaires, la structure des régimes d’assurance-médicaments, les pratiques de prescription des médecins et la prévalence des types de diabète dans chaque province.
Groupe 1 : Utilisateurs d’insuline uniquement (graphique 5.1)
Les résultats indiquent que les utilisateurs d’insuline uniquement constituent les utilisateurs chez qui la fréquence d’utilisation de bandelettes de test (voir la section 4) est la plus élevée, près de la moitié d’entre eux ayant utilisé en moyenne, en 2008, 14 bandelettes ou plus par semaine (graphique 5.1).
On s’attend à ce que le groupe 1 se compose essentiellement de patients atteints de diabète de type 1. Par conséquent, seules les recommandations relatives aux patients atteints de diabète de type 1 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée. Les femmes atteintes de diabète gestationnel et les patients atteints de diabète de type 2 peuvent également faire partie de cette cohorte.
La représentation réelle des patients atteints de diabète de type 1 dans ce groupe ne peut être déterminée du fait des données relatives au diagnostic n’étant pas disponibles dans les données analysées. On estime que de 5 % à 10 % des Canadiens diabétiques sont atteints de diabète de type 15, et l’on s’attend à ce que ce soit une population d’utilisateurs d’insuline uniquement. Toutefois, les données provenant des régimes publics d’assurance-médicaments peuvent ne pas être représentatives de la population générale, puisque le profil démographique et la représentation de la maladie sont habituellement différents.
ACD 2008
En 2008, l’ACD a recommandé pour les patients dans ce groupe expérimental que « la glycémie soit mesurée au moins trois fois par jour » (ou 21 fois par semaine). Les résultats indiquent qu’en 2008, 33 %, 36 % et 28 % des utilisateurs d’insuline uniquement en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, ont utilisé des bandelettes de test conformément à l’utilisation minimale recommandée par l’ACD en 2008.
ACMTS 2009
Pour les patients atteints de diabète de type 2, l’ACMTS [Traduction] « […] recommande que la fréquence optimale quotidienne de l’autosurveillance glycémique (ASG) soit personnalisée », et ne formule aucune suggestion quant à l’utilisation de bandelettes de test. En outre, elle précise également que [Traduction] « l’ASG est une composante essentielle de la gestion du diabète chez les adultes et les enfants atteints de diabète de type 1 », ce qui donne à penser que les patients de ce groupe qui n’utilisent pas des bandelettes de test sont considérés comme non conformes.
Les résultats indiquent que 86 % des utilisateurs en Saskatchewan et au Manitoba et 91 % des utilisateurs en Nouvelle-Écosse qui utilisent uniquement de l’insuline ont utilisé des bandelettes de test conformément à la recommandation de l’ACMTS en 2009.
ADC 2011
L’ACD ne propose aucune autre recommandation pour les patients atteints de diabète de type 1 dans ce groupe.
Graphique 5.1 Groupe 1 – Utilisateurs d’insuline uniquement
| Association |
Recommandations |
| On s’attend à ce que le groupe 1 se compose essentiellement de patients atteints de diabète de type 1. Par conséquent, seules les recommandations relatives aux patients atteints de diabète de type 1 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée du groupe 1. Néanmoins, les femmes atteintes de diabète gestationnel et les patients atteints de diabète de type 2 peuvent également faire partie de cette cohorte. |
| ACD 2008 |
« […] la glycémie doit être mesurée au moins trois fois par jour ». |
| ACMTS 2009 |
[Traduction] « […] recommande que la fréquence optimale quotidienne de l’autosurveillance glycémique (ASG) soit personnalisée » et déclare que « l’ASG est une composante essentielle de la gestion du diabète chez les adultes et les enfants atteints de diabète de type 1 ». |
| ACD 2011 |
Aucune autre recommandation fournie |
| Utilisation hebdomadaire moyenne recommandée ou proposée pour les patients atteints de diabète de type 1 : |
 |
Répartition des patients* selon l’utilisation hebdomadaire moyenne de bandelettes de test, par province, 2008



Remarque : Il se peut que les valeurs n’équivaillent pas au total ou au sous-total des pourcentages en raison de l’arrondissement. ASG, autosurveillance glycémique.
* Désigne la cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Groupe 2 : Utilisateurs d’insuline et d’antihyperglycémiants oraux (graphique 5.2)
Les résultats indiquent que ce groupe utilise des bandelettes de test moins fréquemment que les utilisateurs d’insuline uniquement (voir la section 4), plus de 27 % à 37 % d’entre eux ayant utilisé en moyenne, en 2008, 14 bandelettes de test ou plus par semaine (graphique 5.2).
On s’attend à ce que le groupe 2 se compose essentiellement de patients adultes atteints de diabète de type 2. Par conséquent, seules les recommandations relatives aux patients adultes atteints de diabète de type 2 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée. Néanmoins, les femmes atteintes de diabète gestationnel et les enfants atteints de diabète de type 2 peuvent également faire partie de cette cohorte.
ACD 2008
Pour les patients de ce groupe expérimental, l’ACD a recommandé en 2008 que « la glycémie soit mesurée au moins trois fois par jour » (ou 21 fois par semaine). « Chez les personnes atteintes de diabète de type 2 qui s’injectent de l’insuline une fois par jour en plus de prendre des antihyperglycémiants oraux, on recommande au moins une mesure par jour, mais pas toujours au même moment » (ou 7 fois par semaine). Il convient de noter que les patients qui prennent de l’insuline une fois par jour n’ont pas été isolés des autres utilisateurs d’insuline dans ce groupe. Les résultats indiquent que 56 %, 56 % et 71 % des patients en 2008 en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, qui prenaient de l’insuline et des antihyperglycémiants oraux ont utilisé, au moins une fois par jour, des bandelettes de test conformément à l’utilisation minimale recommandée par l’ACD en 2008. Seulement 15 %, 14 % et 19 % d’entre eux, respectivement, ont utilisé des bandelettes de test, en moyenne, au moins trois fois par jour.
ACMTS 2009
Pour les patients atteints de diabète de type 2 de ce groupe expérimental, l’ACMTS « […] recommande que la fréquence optimale quotidienne de l’ASG soit personnalisée », et « […] suggère que la vérification glycémique à 14 reprises par semaine au maximum devrait être suffisante pour la plupart de ces patients. » L’ASG joue un rôle essentiel dans la gestion quotidienne des patients atteints de diabète traité par insuline15. Les utilisateurs d’insuline qui n’utilisent pas des bandelettes de test sont considérés comme non conformes.
Les résultats indiquent que 61 %, 58 % et 56 % des patients en 2008 en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, qui prenaient de l’insuline et des antihyperglycémiants oraux ont utilisé des bandelettes de test conformément à l’utilisation maximale suggérée par l’ACMTS en 2009 pour la plupart des adultes atteints de diabète de type 2.
ACD 2011
Pour les patients de type 2, [Traduction] « L’ACD est généralement d’accord [avec l’ACMTS 2009]; cependant, nous recommandons que la fréquence de l’ASG soit personnalisée pour toutes les personnes […] » et « […] nous sommes d’avis qu’il est plus pratique et raisonnable de ne pas limiter l’ASG chez les adultes […]. »
Graphique 5.2 Groupe 2 – Utilisateurs d’insuline et d’antihyperglycémiants oraux
| Association |
Recommandations |
| On s’attend à ce que le groupe 2 se compose essentiellement de patients adultes atteints de diabète de type 2. Par conséquent, seules les recommandations relatives aux patients adultes atteints de diabète de type 2 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée du groupe 2. Néanmoins, les femmes atteintes de diabète gestationnel et les enfants atteints de diabète de type 2 peuvent également faire partie de cette cohorte. |
| ACD 2008 |
« […] la glycémie doit être mesurée au moins trois fois par jour ». « Chez les personnes atteintes de diabète de type 2 qui s’injectent de l’insuline une fois par jour en plus de prendre des antihyperglycémiants oraux, on recommande au moins une mesure par jour, mais pas toujours au même moment. » |
| ACMTS 2009 |
[Traduction] « […] recommande que la fréquence optimale quotidienne de l’ASG soit personnalisée », et « […] suggère que la vérification glycémique à 14 reprises par semaine au maximum devrait être suffisante pour la plupart de ces patients. » L’ASG joue un rôle essentiel dans la gestion quotidienne des patients atteints de diabète traité par insuline.15 |
| ACD 2011 |
[Traduction] « L’ACD est généralement d’accord [avec l’ACMTS 2009]; cependant, nous recommandons que la fréquence de l’ASG soit personnalisée pour toutes les personnes […] » et « […] nous sommes d’avis qu’il est plus pratique et raisonnable de ne pas limiter l’ASG chez les adultes […] ». |
| Utilisation hebdomadaire moyenne recommandée ou proposée pour les patients atteints de diabète de type 2 : |
 |
Répartition des patients* selon l’utilisation hebdomadaire moyenne de bandelettes de test, par province, 2008



Remarque : Il se peut que les valeurs n’équivaillent pas au total ou au sous-total des pourcentages en raison de l’arrondissement. ASG, l’autosurveillance de la glycémie.
* Désigne la cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
Groupe 3 : Non-utilisateurs d’insuline (graphique 5.3)
Les non-utilisateurs d’insuline constituent le plus grand groupe de patients, représentant près des trois quarts de la cohorte. Bien que ces patients soient les utilisateurs qui utilisent le moins fréquemment les bandelettes de test, de 19 % à 30 % d’entre eux ont utilisé en moyenne, en 2008, 7 bandelettes ou plus par semaine (graphique 5.3).
On s’attend à ce que le groupe 3 se compose essentiellement de patients adultes atteints de diabète de type 2. Par conséquent, seules les recommandations relatives aux patients adultes atteints de diabète de type 2 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée du groupe 3. Néanmoins, les femmes atteintes de diabète gestationnel et les enfants atteints de diabète de type 2 peuvent également faire partie de cette cohorte.
ACD 2008
En 2008, l’ACD a recommandé que « […] la glycémie soit mesurée au moins trois fois par jour […]. »
ACMTS 2009
Pour la plupart des patients adultes atteints de diabète de type 2, « […] l’utilisation systématique […] n’est pas recommandée […] » par l’ACMTS en 2009. Le terme « systématique » n’a pas été défini dans ce contexte. Bien qu’il ne soit pas synonyme de l’expression « usage quotidien », l’utilisation systématique de l’ASG a précédemment été désignée comme 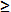 1 bandelette de test par jour16. Néanmoins, cela ne signifie pas que la non-utilisation systématique est moins que cela.
1 bandelette de test par jour16. Néanmoins, cela ne signifie pas que la non-utilisation systématique est moins que cela.
Dans une étude menée à l’ACMTS par Cameron et coll.17, les auteurs ont constaté que [Traduction] « Pour la plupart des patients atteints de diabète de type 2 qui n’utilisent pas de l’insuline, l’utilisation de bandelettes de test glycémique pour l’autosurveillance fréquente (> 7 fois par semaine) est insusceptible de représenter une utilisation efficace des ressources limitées des soins de santé, bien que des tests périodiques (p. ex. une ou deux fois par semaine) puissent être rentables. » Des estimations ont été obtenues à l’aide de la UK Prospective Diabetes Study (UKPDS) Outcome Model et des coûts des bandelettes de test du Programme public de médicaments de l’Ontario.
L’ACMTS16 suggère qu’une moins grande fréquence de tests (p. ex. une ou deux tests d’ASG par semaine) est plus susceptible de produire des estimations plus favorables au chapitre de la rentabilité.
En l’absence d’une définition de l’utilisation systématique en ce qui concerne la recommandation de 2009 de l’ACMTS, l’évaluation de l’utilisation est limitée. Les non-utilisateurs de bandelettes de test représentent 32 %, 43 % et 26 % des non-utilisateurs d’insuline en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement. En outre, il se peut que les utilisateurs occasionnels ne les utilisent pas de façon systématique, quoiqu’on n’ait pu tirer de conclusions précises. Le graphique 5.3 présente une répartition allant jusqu’à 4 bandelettes de test par semaine.
ACD 2011
Pour les patients adultes atteints de diabète de type 2, l’ACD en 2011 [Traduction] « […] suggère un remboursement minimum versé par le gouvernement de 15 bandelettes de test par mois (pour ceux n’ayant pas recours à la pharmacothérapie ou à la pharmacothérapie dont le risque d’hypoglycémie est plus faible) et de 30 bandelettes de test par mois (pour ceux ayant recours à la pharmacothérapie dont le risque d’hypoglycémie est plus élevé). »
Ces résultats ont été interprétés comme une utilisation hebdomadaire moyenne minimale de 4 et de 7 bandelettes de test pour les patients à plus faible risque et à risque plus élevé, respectivement. Une minime surestimation des résultats est possible en raison de l’approximation.
Les données administratives provenant des régimes publics d’assurance-médicaments ne fournissent pas de données sur le risque d’hypoglycémie et, par conséquent, l’analyse ne pouvait pas faire la distinction entre les patients à plus faible risque et à risque plus élevé.
Les résultats indiquent que 67 %, 72 % et 59 % des patients ayant été remboursés en 2008 en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, utilisaient des bandelettes de test conformément à la suggestion de remboursement minimum versé par le gouvernement pour les patients adultes atteints de diabète de type 2 à plus faible risque d’hypoglycémie.
De plus, les résultats indiquent que 77 %, 81 % et 70 % des patients ayant été remboursés en 2008 en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, utilisaient des bandelettes de test conformément à la suggestion de remboursement minimum versé par le gouvernement pour les patients adultes atteints de diabète de type 2 à risque plus élevé d’hypoglycémie.
Graphique 5.3 Groupe 3 – Non-utilisateurs d’insuline
| Association |
Recommandations |
| On s’attend à ce que le groupe 3 se compose essentiellement de patients adultes atteints de diabète de type 2. Par conséquent, seules les recommandations relatives aux patients adultes atteints de diabète de type 2 ont été prises en considération lors de l’analyse de l’utilisation hebdomadaire moyenne recommandée ou proposée du groupe 3. Néanmoins, les femmes atteintes de diabète gestationnel et les enfants atteints de diabète de type 2 peuvent également faire partie de cette cohorte. |
| ACD 2008 |
« […] la fréquence des mesures de la glycémie doit être déterminée en fonction du contrôle de la glycémie et du type de traitement […] ». |
| ACMTS 2009 |
Pour la plupart des patients adultes atteints de diabète de type 2, « [……] l’utilisation systématique […] n’est pas recommandée. » |
| ACD 2011 |
Pour les patients adultes atteints de diabète de type 2, [Traduction] « […] suggère un remboursement minimum versé par le gouvernement de
- 15 bandelettes de test par mois [pour ceux à plus faible risque d’hypoglycémie] et
- 30 bandelettes de test par mois [pour ceux à risque plus élevé d’hypoglycémie]. »
Ces résultats ont été interprétés comme une utilisation hebdomadaire moyenne minimale de 4 et de 7 bandelettes de test pour les patients à plus faible risque et à risque plus élevé, respectivement.
|
| Utilisation hebdomadaire moyenne recommandée ou proposée pour les patients atteints de diabète de type 2 : |
 |
Répartition des patients* selon l’utilisation hebdomadaire moyenne de bandelettes de test, par province, 2008



Remarque : Il se peut que les valeurs n’équivaillent pas au total ou au sous-total des pourcentages en raison de l’arrondissement. ASG, autosurveillance glycémique.
* Désigne la cohorte de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test glycémique.
Source des données : Base de données du Système national d’information sur l’utilisation des médicaments prescrits, Institut canadien d’information sur la santé.
1 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Lignes directrices de la pratique clinique 2008 de l’Association canadienne du diabète pour la prévention et le traitement du diabète au Canada, Surveillance du contrôle de la glycémie », Canadian Journal of Diabetes, vol. 32, supplément 1 (septembre 2008), p. S35, [http://www.diabetes.ca/documents/about-diabetes/CPG_FR.pdf] (2 avril 2013).
2 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Optimal Therapy Recommendations for the Prescribing and Use of Blood Glucose Test Strips », COMPUS Optimal Therapy Report, vol. 3, no 6, tableau 1 (juillet 2009), p. 5, [www.cadth.ca/media/pdf/compus_BGTS_OT_Rec_e.pdf] (2 avril 2013).
3 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). « Comments in Response to the COMPUS Recommendations Commentary: Self-Monitoring of Blood Glucose in People with Type 2 Diabetes: Canadian Diabetes Association Briefing Document for Healthcare Providers », Canadian Journal of Diabetes, vol. 35, no 4 (septembre 2011), p. 317. [http://www.diabetes.ca/documents/for-professionals/CJD--Sept_2011--SMBG.pdf] (2 avril 2013).
4 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). The 2013 Canadian Diabetes Association Clinical Practice Guidelines are coming!, Nouvelles de l’ACD (2012), [http://www.diabetes.ca/get-involved/news/the-2013-canadiandiabetes-association-clinical-practice-guidelines-are-com/] (2 avril 2013).
12 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). Self-Monitoring of Blood Glucose (SMBG) Recommendation Tool for Healthcare Providers, [http://www.diabetes.ca/documents/for-professionals/SMBG_HCP_Tool_9.pdf] (2 avril 2013).
13 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). Taking a Stand: Advocacy Position Statements on the issues facing people with diabetes in Canada, (août 2011), [http://www.diabetes.ca/documents/about-diabetes/Taking-A-Stand.pdf] (2 avril 2013).
14 ASSOCIATION CANADIENNE DU DIABÈTE (ACD). Annual Report 2012, [http://www.diabetes.ca/files/annual-report-12/CDA_AR12_Digital_Final_LR_SP.pdf] (2 avril 2013).
15 CAMERON et coll. « Utilization and Expenditure on Blood Glucose Test Strips in Canada », Canadian Journal of Diabetes, vol. 34, no 1 (2010), p. 34-40, [http://www.diabetes.ca/documents/for-professionals/CJD--March_2010--Cameron,C.pdf] (2 avril 2013).
16 ASSOCIATION CANADIENNE DES MÉDICAMENTS ET DES TECHNOLOGIES DE LA SANTÉ (ACMTS). « Cost-Effectiveness of Blood Glucose Test Strips in the Management of Adult Patients with Diabetes Mellitus », COMPUS Optimal Therapy Report, volume 3, no 3 (2009), [http://www.cadth.ca/media/pdf/BGTS_Consolidated_ Economic_Report.pdf] (2 avril 2013).
17 CAMERON et coll. « Cost-effectiveness of self-monitoring of blood glucose in patients with type 2 diabetes mellitus managed without insulin ». Canadian Medical Association Journal, vol. 18, no 1 (2010), p. 28-34, [http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2802601/] (2 avril 2013).
Limites
Les comportements d’utilisation de bandelettes de test glycémique observés en 2008 sont comparés aux recommandations formulées au cours de la même année (ACD, septembre 2008) et au cours des années suivantes (ACMTS, juillet 2009 et ACD, septembre 2011). La présente analyse ne tient pas compte des changements ultérieurs se rapportant à l’utilisation.
L’analyse a été réalisée à l’aide des données provenant des régimes publics d’assurance-médicaments de la Saskatchewan, du Manitoba et de la Nouvelle-Écosse. Ces régimes d’assurance-médicaments ont tous des politiques de remboursement, des prix, une démographie, des pratiques de prescription des médecins et une prévalence du diabète qui sont propres à chacune de ces provinces. En outre, les données provenant des régimes publics d’assurance-médicaments ne représentent qu’une seule composante du marché pharmaceutique dans son ensemble. Par conséquent, il faut éviter d’extrapoler ces résultats à l’ensemble du marché canadien, car les résultats peuvent être différents pour les bandelettes de test remboursées par d’autres régimes publics ou privés, ou payées directement par les patients.
L’analyse de groupes expérimentaux a été menée auprès d’un sous-ensemble de patients qui ont utilisé de manière continue des médicaments contre le diabète et (ou) des bandelettes de test en 2008 dans le cadre des régimes publics d’assurance-médicaments en Saskatchewan, au Manitoba et en Nouvelle-Écosse. Les résultats réels peuvent être différents dans la population globale des les régimes publics d’assurance-médicaments.
Les recommandations sont parfois propres au diabète de type 1 et de type 2 et au diabète gestationnel. Comme les données administratives provenant des régimes publics d’assurance-médicaments ne fournissent pas de données relatives au diagnostic, l’analyse n’était pas en mesure de faire la distinction entre les trois types de diabète.
L’utilisation de bandelettes de test qui se trouve en hors des seuils recommandés ou proposés ne doit pas être interprétée comme une utilisation inappropriée, excessive ou insuffisante des bandelettes de test. L’ACD et l’ACMTS examinent toutes les deux les exceptions, reconnaissent les circonstances particulières et soulignent que la fréquence d’utilisation de bandelettes de test doit être adaptée à la plupart, sinon la totalité des patients. Cette analyse porte sur les recommandations générales et ne tient pas compte des traitements personnalisés.
Le rapport se centre sur l’année civile 2008 et ne fait état que des ordonnances exécutées au cours cette année. Les bandelettes de test délivrées avant cette période peuvent avoir été utilisées en partie ou en totalité en 2008. Cette analyse ne rend pas compte de ce fait et, par conséquent, les résultats peuvent indiquer une sous-estimation de l’utilisation réelle en 2008. En outre, il est possible que les bandelettes de test délivrées en 2008 aient été utilisées au cours de l’année civile suivante, et ainsi, les résultats peuvent indiquer une surestimation de l’utilisation réelle en 2008. Cependant, on s’attend à ce que l’incidence cumulative sur les résultats soit minime.
Les données administratives provenant des régimes publics d’assurance-médicaments ne font état de ce qui a été délivré à un patient et de ce qui a été remboursé par le régime. On ignore si le patient a en fait utilisé les médicaments ou les bandelettes de test conformément à la prescription. Toute demande de bandelettes de test qui n’a pas été présentée aux régimes publics d’assurance-médicaments aux fins de remboursement ou portée au crédit de la franchise ne fait pas partie de cette étude.
En outre, on ne rend pas compte de toute utilisation d’antihyperglycémiants oraux et d’insuline par les patients de la cohorte qui ne relèvent pas du régime public. Ceci comprend les médicaments couverts par les processus d’approbation préalables, payés directement par les patients ou remboursés par un régime privé sans coordonner les prestations avec les régimes publics analysés. Cela peut avoir une incidence sur la sélection de la cohorte, ainsi que sur le groupe duquel les patients relèvent.
Il convient de noter que les résultats tiennent compte de l’utilisation non indiquée de ces médicaments et de l’utilisation pour une indication autre que le traitement du diabète (p. ex. la metformine utilisée pour traiter les femmes qui sont atteintes du syndrome des ovaires polykystiques, qui peuvent ne pas être diabétiques).
Les prix rapportés dans la section sur la comparaison des prix internationaux ne tiennent pas compte des remises sur facture, des produits gratuits et des rabais que les fabricants de bandelettes de test peuvent offrir aux pharmacies9.
Cette étude ne cherche pas à estimer les dépenses liées à l’utilisation qui tombe en dehors de l’utilisation recommandée ou proposée.
9 BUREAU DE LA CONCURRENCE CANADA. Pour une concurrence avantageuse des médicaments génériques au Canada : Préparons l’avenir, (novembre 2008), [http://www.bureaudelaconcurrence.gc.ca/eic/site/cb-bc.nsf/vwapj/GenDrugStudy-Report-081125-fin-f.pdf/$FILE/GenDrugStudy-Report-081125-fin-f.pdf] (2 avril 2013).
Conclusions
Une analyse du coût et de l’utilisation de bandelettes de test dans les régimes publics d’assurance-médicaments en Saskatchewan, au Manitoba et en Nouvelle-Écosse a été effectuée pour l’année civile 2008. Le coût total des ordonnances pour ces trois provinces s’élevait à 13,1 millions de dollars, 13,7 millions de dollars et 6,9 millions de dollars, respectivement. Les quantités de bandelettes de test délivrées étaient de 15,4 millions, 16,3 millions et 8,4 millions, respectivement. Le coût d’une bandelette de test individuelle était en moyenne de 0,7814 $ dans l’ensemble des trois provinces, y compris la marge bénéficiaire des pharmacies, et de 0,8417 $ en incluant les honoraires du pharmacien.
Une analyse du coût moyen par bandelette de test aux États-Unis, au Royaume-Uni et en France a révélé que les bandelettes de test étaient moins chères à l’échelle internationale. En 2008, le coût moyen le plus bas par bandelette de test, excluant la marge bénéficiaire des pharmacies dans les trois provinces était de 0,7273 $. Ce prix était presque deux fois plus élevé que le prix moyen figurant sur la liste des prix de 2010 du United States Federal Supply Schedule (0,3934 $ en dollars canadiens) et nettement plus élevé que le prix moyen figurant sur la liste nationale de 2008 des médicaments remboursés du Royaume-Uni et de la France (0,5611 $ et 0,4850 $, respectivement, en dollars canadiens).
Une analyse de groupes expérimentaux a été réalisée auprès d’une cohorte de patients qui ont utilisé de manière continue de l’insuline, des antihyperglycémiants oraux et (ou) des bandelettes de test en 2008. Les résultats indiquent que les non-utilisateurs d’insuline constituent le plus grand groupe, représentant près des trois quarts de la cohorte des patients diabétiques, mais qu’ils utilisent moins fréquemment les bandelettes de test. Bien que les utilisateurs d’insuline (qui prennent ou non des antihyperglycémiants oraux) représentent environ un quart de la cohorte, ils représentent à peu près la moitié de l’utilisation de bandelettes de test et des frais d’ordonnances connexes.
Pour chaque groupe expérimental, on a analysé la fréquence d’utilisation de bandelettes de test à l’aide des données de 2008 provenant des régimes publics d’assurance-médicaments de la Saskatchewan, du Manitoba et de la Nouvelle-Écosse. Les données sur l’utilisation ont ensuite été comparées aux recommandations et aux suggestions d’utilisation de l’ACD (2008 et 2011) et de l’ACMTS (2009).
Il convient de noter que les lignes directrices de 2008 de l’ACD sont fondées sur des données cliniques et misent sur l’utilisation minimale de bandelettes de test. Les recommandations de 2009 de l’ACMTS, s’appuyant à la fois sur des données cliniques et sur le rapport coût-efficacité, misent sur l’utilisation optimale des bandelettes de test et suggèrent une utilisation maximale. Les commentaires de 2011 de l’ACD abordent la question du rapport coût-efficacité soulevée par l’ACMTS et formulent des suggestions de remboursement minimum versé par le gouvernement.
En règle générale, les résultats sont cohérents dans l’ensemble des trois provinces. Les variations qui existent peuvent s’expliquer, entre autres, par les différences dans le profil démographique de la population des bénéficiaires, la structure des régimes d’assurance-médicament, les pratiques de prescription des médecins et la prévalence des types de diabète dans chaque province.
Voici un bref résumé des résultats.
Groupe 1 – Utilisateurs d’insuline uniquement, présumé être composé principalement de patients atteints de diabète de type 1.
- ACD 2008 recommande que « la glycémie soit mesurée au moins trois fois par jour ».
- En 2008, jusqu’à 36 % des utilisateurs d’insuline uniquement conformaient à cette recommandation.
- ACMTS 2009 [Traduction] « recommande que la fréquence optimale quotidienne de l’autosurveillance glycémique (ASG) soit personnalisée » et déclare que « l’ASG est une composante essentielle de la gestion autonome du diabète ».
- En 2008, jusqu’à 91 % des utilisateurs d’insuline uniquement se conformaient à cette recommandation.
- ACD 2011 ne propose aucune autre recommandation.
Groupe 2 – Utilisateurs d’insuline et d’antihyperglycémiants oraux, présumé être composé principalement de patients adultes atteints de diabète de type 2.
- ACD 2008 recommande que « la glycémie soit mesurée au moins trois fois par jour. […]. Chez les personnes atteintes de diabète de type 2 qui s’injectent de l’insuline une fois par jour en plus de prendre des antihyperglycémiants oraux, on recommande au moins une mesure par jour, mais pas toujours au même moment. »
- Jusqu’à 19 % des patients qui prennent de l’insuline et des antihyperglycémiants oraux ont utilisé une quantité moyenne de bandelettes de test conformément à la recommandation minimale de trois bandelettes par jour.
- La majorité (de 56 % à 71 %) des utilisateurs d’insuline et d’antihyperglycémiants oraux ont utilisé en moyenne au moins une bandelette de test par jour, bien qu’on ne sache pas si ces patients s’injectaient d’insuline une fois par jour.
- Pour les patients adultes atteints de diabète de type 2, ACMTS 2009 [Traduction] « […] recommande que la fréquence optimale quotidienne de l’ASG soit personnalisée » et « […] suggère que la vérification glycémique à 14 reprises par semaine devrait être suffisante pour la plupart de ces patients ».
- En 2008, la majorité des utilisateurs d’insuline et d’antihyperglycémiants oraux (de 56 % à 61 %) ont utilisé des bandelettes de test conformément à cette suggestion.
- En 2011, l’ACD déclare qu’elle [Traduction] « est généralement d’accord [avec l’ACMTS […]], cependant, nous recommandons que la fréquence de l’ASG soit personnalisée pour toutes les personnes […] » et ajoute que « […] nous jugeons qu’il est beaucoup plus pratique et raisonnable de ne pas limiter l’ASG chez les adultes atteints de diabète de type 2 qui s’injectent d’insuline ».
Groupe 3 – Non-utilisateurs d’insuline, présumé être composé principalement de patients adultes atteints de diabète de type 2.
- ACD 2008 recommande que « […] la fréquence des mesures de la glycémie doit être déterminée en fonction du contrôle de la glycémie et du type de traitement […] ».
- Pour la plupart des patients adultes atteints de diabète de type 2 dans ce groupe expérimental, l’ACMTS indique que [Traduction] « […] l’utilisation systématique […] n’est pas recommandée […] ».
- Les patients qui n’ont pas utilisé les bandelettes de test représentaient 32 %, 43 % et 26 % des non-utilisateurs d’insuline en Saskatchewan, au Manitoba et en Nouvelle-Écosse, respectivement, en 2008. En outre, les utilisateurs occasionnels peuvent ne pas avoir utilisé des bandelettes de test de façon systématique, quoiqu’on n’ait pu tirer de conclusions précises.
- Pour les patients adultes atteints de diabète de type 2, ACD 2011 [Traduction] « […] suggère un remboursement minimum versé par le gouvernement de 15 bandelettes de test par mois [pour ceux n’ayant pas recours à la pharmacothérapie ou à la pharmacothérapie ayant un plus faible risque d’hypoglycémie], et de 30 bandelettes de test par mois [pour ceux n’ayant pas recours à la pharmacothérapie ayant un risque plus élevé d’hypoglycémie] ».
- En 2008, la majorité des non-utilisateurs d’insuline (de 59 % à 81 %) ont utilisé des bandelettes de test conformément à cette suggestion d’un remboursement minimum versé par le gouvernement.
Annexe 1 : Résumé des importantes recherches disponibles
CAMERON et coll. « Cost-effectiveness of selfmonitoring of blood glucose in patients with type 2 diabetes mellitus managed without insulin », Canadian Medical Association Journal, vol. 182, no 1 (2010), p. 28-3417
- Résumé : Dans cette étude (menée à l’ACMTS), les auteurs ont constaté que [Traduction] « Pour la plupart des patients atteints de diabète de type 2 qui n’utilisent pas d’insuline, l’utilisation de bandelettes de test glycémique pour l’autosurveillance fréquente (> 7 fois par semaine) est insusceptible de représenter une utilisation efficace des ressources limitées des soins de santé, bien que des tests périodiques (p. ex. une ou deux fois par semaine) puissent être rentables. » Des estimations ont été obtenues à l’aide du UK Prospective Diabetes Study (UKPDS) Outcome Model et des coûts des bandelettes de test du Programme public de médicaments de l’Ontario.
CAMERON et coll. « Utilization and Expenditure on Blood Glucose Test Strips in Canada », Canadian Journal of Diabetes, vol. 34, no 1 (2010), p. 34-4015.
- Résumé : Dans une autre étude menée à l’ACMTS, les auteurs ont constaté des dépenses considérables pour les bandelettes de test dans les régimes publics et les régimes privés au Canada (248 millions de dollars et 82 millions de dollars, respectivement, en 2006). Selon une analyse de groupes expérimentaux qui a utilisé les données sur les demandes de remboursement des programmes publics de médicaments de l’Ontario, ils ont dégagé que [Traduction] « Compte tenu de la taille de l’investissement et de l’absence de données cliniques convaincantes disant que l’autosurveillance glycémique régulière profite aux patients qui n’utilisent pas de l’insuline, il peut y avoir des stratégies plus rentables pour améliorer la santé de cette population ».
GOMES et coll. « Blood glucose test strips: options to reduce usage », Canadian Medical Association Journal, vol. 182, no 1 (2010), p. 35-3818
- Résumé : Dans une étude menée au Institute for Clinical Evaluative Sciences (ICES), les auteurs ont utilisé les données du Programme public de médicaments de l’Ontario sur les personnes âgées sur une période de 12 ans (janvier 1997 à décembre 2008) afin d’étudier les répercussions de cinq scénarios hypothétiques de politiques conçues pour réduire la consommation de bandelettes de test. Des tests plus sélectifs (c.-à-d. restriction de l’utilisation par les patients qui n’utilisent pas de l’insuline) pourraient réduire l’utilisation de bandelettes de test en 2008 de 9,5 millions à 74,5 millions. Dans le rapport complet publié par l’ICES, des réductions de coûts hypothétiques correspondantes ont été estimées – 6,9 millions de dollars à 54,2 millions de dollars (de 8,0 % à 63,4 % des dépenses relatives aux personnes âgées de l’Ontario pour les bandelettes de test) pour l’année 2008, et de 26 millions de dollars à environ 300 millions de dollars pour la période de 2009 à 2013.
MALANDA et coll. « Self-monitoring of blood glucose in patients with type 2 diabetes mellitus who are not using insulin (Review) », The Cochrane Collaboration, JohnWiley & Sons, Ltd. (2012)19
- Résumé : Cette étude a évalué les effets de l’autosurveillance glycémique chez les patients atteints de diabète de type 2 qui n’utilisent pas de l’insuline, en procédant à un examen systématique de douze essais contrôlés aléatoires qui ont évalué les résultats de 3 259 patients aléatoires. Les auteurs dégagent que [Traduction] « lorsque la durée du diabète est plus d’un an, l’effet global de l’autosurveillance glycémique sur le contrôle glycémique chez les patients atteints de diabète de type 2 qui n’utilisent pas de l’insuline est faible jusqu’à six mois après l’initiation et disparaît après 12 mois. En outre, selon une synthèse de meilleures preuves, il n’existe aucune preuve que l’ASG influe sur la satisfaction des patients, le bien-être général ou la qualité de vie générale liée à la santé ».
MCINTOSH et coll. « Efficacy of self-monitoring of blood glucose in patients with type 2 diabetes mellitus managed without insulin: a systematic review and meta-analysis », Open Medicine, vol. 4, no 2 (2010).20
- Résumé : Un examen systématique et une méta-analyse ont été réalisés afin de déterminer l’effet de l’autosurveillance par rapport à la non autosurveillance, et la fréquence optimale d’autosurveillance, chez les patients atteints de diabète de type 2 géré sans insuline. Les auteurs dégagent que [Traduction] « Sur le vu de preuves limitées, l’autosurveillance glycémique n’a pas démontré les avantages cohérents pour ce qui est de la qualité de vie, de la satisfaction des patients, de la prévention de l’hypoglycémie ou des complications du diabète à long terme, ou de la réduction de la mortalité. Il n’y avait pas suffisamment de preuves relatives à la fréquence optimale d’autosurveillance ».
THERAPEUTICS INITIATIVE. « Self-Monitoring of Blood Glucose in Type 2 Diabetes », Therapeutics Letter, no 81 (avril-juin 2011).21
- Résumé : Cette lettre présente des données sur les coûts de l’ASG et tente de répondre à la question de savoir si ces coûts sont justifiés chez les patients atteints de diabète de type 2 ne recevant pas d’insuline. Les données sur les coûts de l’ASG en Colombie-Britannique ont été recueilles pour la période de 1996 à 2009. En outre, un débat est prévu sur l’examen systématique réalisé par l’ACMTS en 2009 sur l’effet de l’utilisation de l’ASG par rapport à la non-utilisation de l’ASG chez les patients atteints de diabète type 2 ne recevant pas d’insuline. La lettre conclut en disant, entre autres, que [Traduction] « la plupart des patients traités atteints de diabète de type 2 et ne recevant pas d’insuline n’ont pas besoin d’une ASG régulière » et que « la gestion du diabète de type 2 devrait se concentrer sur la gestion du poids, la nutrition appropriée, l’activité physique régulière et le contrôle de la pression artérielle, plutôt que sur le traitement intensif de réduction de la glycémie ».
WOO et coll. « Self-monitoring of Blood Glucose in Individuals with Type 2 Diabetes Not Using Insulin: Commentary », Canadian Journal of Diabetes, vol. 34, no 1 (2010), p. 19-23.22
- Résumé : Les auteurs ont dégagé [Traduction] « qu’il existe deux principales considérations concernant l’adéquation de l’autosurveillance glycémique chez les personnes atteintes de diabète de type 2. La première est la sécurité des patients, en particulier en ce qui concerne l’hypoglycémie. […] La deuxième considération est que l’ASG peut être utilisée pour motiver et permettre aux personnes et à leurs soignants de recevoir une rétroaction instantanée sur le taux de glycémie afin que leur gestion du diabète soit optimisée et que les complications du diabète soient évitées. »
15 CAMERON et coll. « Utilization and Expenditure on Blood Glucose Test Strips in Canada », Canadian Journal of Diabetes, vol. 34, no 1 (2010), p. 34-40, [http://www.diabetes.ca/documents/for-professionals/CJD--March_2010--Cameron,C.pdf ] (2 avril 2013).
17 CAMERON et coll. « Cost-effectiveness of self-monitoring of blood glucose in patients with type 2 diabetes mellitus managed without insulin ». Canadian Medical Association Journal, vol. 18, no 1 (2010), p. 28-34, [http://www.ncbi.nlm.nih.gov/pmc/articles/PMC2802601/] (2 avril 2013).
18 GOMES et coll. « Blood glucose test strips: options to reduce usage », Canadian Medical Association Journal, vol. 182, no 1 (2010), p. 35-38, [http://www.cmaj.ca/content/182/1/35.full.pdf+html] (2 avril 2013).
19 MALANDA et coll. Self-monitoring of blood glucose in patients with type 2 diabetes mellitus who are not using insulin (Review) Copyright © 2012 The Cochrane Collaboration. Publié par : JohnWiley & Sons, Ltd., [www.thecochranelibrary.com/details/file/1443367/CD005060.html] (2 avril 2013).
20 MCINTOSH et coll. « Efficacy of self-monitoring of blood glucose in patients with type 2 diabetes mellitus managed without insulin: a systematic review and meta-analysis », Open Medicine, vol. 4, no 2 (2010), [http://www.openmedicine.ca/article/view/342/328] (2 avril 2013).
21 THERAPEUTICS INITIATIVE. « Self-Monitoring of Blood Glucose in Type 2 Diabetes », Therapeutics Letter, no 81 (avril-juin 2011), [http://www.ti.ubc.ca/sites/ti.ubc.ca/files/81.pdf] (2 avril 2013).
22 WOO et coll. « Self-monitoring of Blood Glucose in Individuals with Type 2 Diabetes Not Using Insulin: Commentary », Canadian Journal of Diabetes, vol. 34, no 1 (mars 2010), p. 19 23, [http://www.diabetes.ca/documents/for-professionals/CJD-Spring-2010.pdf] (2 avril 2013).